


Зараз поговоримо про міоми

Клінічний випадок: Тромбоз аневризми лівої підколінної артерії
Лапароскопічна спленектомія, лапароскопічна холецистектомія, дренування черевної порожнини
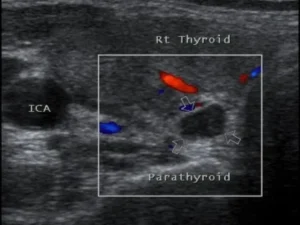
Можливості використання доплеросонографії у топічній діагностиці аденом прищитоподібних залоз

«Типові» складні клінічні випадки в лікуванні первинного гіперпаратиреозу

Міома матки
Коронаровентркулографія
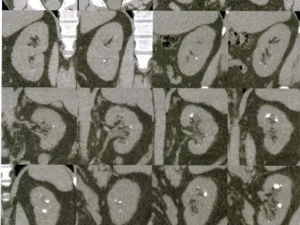
Атиповий лабораторний варіант первинного гіперпаратиреозу: клінічний випадок
